Tak šel čas s PBC – je třeba posunout se zase o krok vpřed
Kateřina Michnová1
+ Pracoviště
„Diagnózu primární biliární cholangitidy jsem si vyslechla v roce 1994. Bylo to horší než dozvědět se, že mám rakovinu – u té už existovaly alespoň nějaké možnosti léčby. Já však mohla jen čekat, zda se ještě dočkám transplantace jater, nebo se smířit s tím, že zemřu… Internet tou dobou nebyl ještě rozšířený, sdílet si navzájem informace a zkušenosti s dalšími pacienty se stejnou diagnózou bylo prakticky nemožné – a obtížné bylo i navazování osobních vztahů s lékaři, abychom jim pomohli pochopit, co v životě s progresivním nevyléčitelným onemocněním prožíváme.“
Výše uvedený citát pochází od Collette Ann Thainové, zakladatelky a výkonné ředitelky nadace PBC Foundation, která dnes sdružuje na 15 000 pacientů s primární biliární cholangitidou (PBC) z více než 80 zemí a jejíž webové stránky jsou dostupné již v 19 jazycích. Jejich autorka, která si za své působení ve prospěch pacientů s PBC vysloužila Řád britského impéria, byla jedním z účastníků diskuzního panelu satelitního sympozia, které 23. června v rámci programu výročního kongresu Evropské asociace pro studium jater EASL-ILC 2022 uspořádala společnost Intercept.
Co již mladší kolegové nezažili
Rovněž prof. David Jones z Newcastle University, Velká Británie, který sympoziu předsedal, v úvodu pozval účastníky na krátkou výpravu proti proudu času. Připomněl práci prof. Sheily Sherlockové, která se nemocemi jater zabývala od konce 40. let minulého století, byla zakladatelkou systému péče o pacienty s těmito onemocněními a bývá označována za nejvýznamnější osobnost 20. století na poli hepatologie. Její článek „The presentation and diagnosis of 100 patients with primary biliary cirrhosis“ publikovaný v NEJM v roce 1973 označil prof. Jones za „čtení, které fascinuje dodnes“.
„Absolutní většina tehdy sledovaných pacientů měla vysoce elevované hodnoty sérových koncentrací bilirubinu i alkalické fosfatázy a měla již pokročilou jaterní cirhózu. Základem diagnostiky u všech byly jaterní biopsie, z nichž 40 % bylo prováděno otevřeným přístupem. To si mladší lékaři již neumějí představit, ale já sám jsem se ještě v roce 1992, kdy jsem začínal na hepatologické klinice specializované na PBC, s velmi agresivními diagnostickými metodami setkával – stejně jako s vysokým zastoupením pacientů s cholestázou, žloutenkou a pokročilou jaterní cirhózou,“ konstatoval prof. Jones s tím, že během uplynulých 30 let se mnohé změnilo k lepšímu.
„Netýká se to bohužel počtu pacientů s PBC, kterých jsme tenkrát na našem pracovišti měli v péči asi 200 a dnes více než 800, takže nelze tvrdit, že by se jednalo o vzácné onemocnění,“ zdůraznil prof. Jones a pokračoval: „Ale jinak je medicínský pokrok nepřehlédnutelný. Před 30 lety jsme u našich pacientů prováděli biopsie v ročních intervalech, dnes se jedná o úzce cílené vyšetření, které podstoupí jen cca 10 % pacientů. Nebyla k dispozici kyselina ursodeoxycholová, jejíž užití je dnes rutinní záležitostí. V indikaci PBC se tehdy studovala řada léků, které známe z revmatologie, nefrologie a obecně imunitně podmíněných zánětlivých onemocnění, např. penicilamin, chlorambucil, prednison či methotrexát, zatímco dnes máme vypracovaný funkční model druholiniové léčby, která není na rozdíl od uvedených léků imunomodulační. A co je hlavní – naše pozornost se u nemocných s PBC před 30 lety soustředila primárně na řešení jaterní cirhózy se všemi jejími konsekvencemi, zatímco dnes pacienty s cirhózou již prakticky nevídáme.“
Naopak jsou podle prof. Jonese věci, které se ani za 30 let nezměnily. Základem diagnózy PBC stále zůstává vyšetření elevovaných hladin protilátek proti mitochondriím (AMA), klíčové pro prognózu i hodnocení léčebné odpovědi jsou hodnoty alkalické fosfatázy (ALP), všichni pacienti jsou opakovaně dotazováni na konzumaci alkoholu, pro zmírnění symptomů musejí užívat léky proti svědění (např. kolestyramin či rifampicin). A především podle prof. Jonese stále platí, že úroveň znalostí kliniků o PBC se mezi jednotlivými pracovišti často liší a že stejně jako před lety ani dnes není k dispozici kurativní léčba.
Jak rozumět benefitu UDCA a jak ji efektivně používat
Prof. Andreas E. Kremer z Universitätsspital Zürich, Švýcarsko, připomněl, že od poloviny 90. let minulého století je základní terapií PBC kyselina ursodeoxycholová (UDCA) – a že dnes je již dostatek důkazů o tom, že na včasném zahájení léčby opravdu záleží.
Již z poměrně rané publikace (Poupone RE et al, NEJM, 1994) vyplynulo, že podávání UDCA pacientům s pokročilou PBC oddálilo progresi, ale zároveň i to, že odložení léčby v čase (při porovnání výsledků po 48 měsících u pacientů s léčbou UDCA od samého začátku sledování oproti těm, kteří k jejímu užívání přešli po 24 měsících z placebového ramene) mělo za následek nižší pravděpodobnost dosažení odpovědi na léčbu.
Retrospektivní analýza databáze Global PBC Study Group (Harms MH et al, Journal of Hepatology, 2019) zase prokázala, že léčba UDCA prodlužuje přežití bez potřeby transplantace (TFS – transplant-free survival). Desetiletého TFS dosáhlo 79,7 % pacientů s PBC léčených UDCA vs. 60,7 % bez této léčby, což představuje statisticky významné snížení relativního rizika o 54 %.
„UDCA je lék modifikující chorobu, který změnil pravidla hry – i proto se dnes u pacientů s PBC nesetkáváme tak často s cirhózou jater. Přesto lékařské obci trvalo relativně dlouho, než se přesvědčila o benefitu z časné léčby UDCA,“ uvedl prof. Kremer. Pro praxi vyzdvihl zejména to, že všechny pacienty je možno léčit shodnou dávkou UDCA 13–15 mg/kg tělesné hmotnosti. Pokud nemocní léčbu netolerují, neměla by být ještě ukončena – je možno vyzkoušet nižší dávky UDCA, protože i z nich pacienti profitují, popřípadě zaměnit produkt jednoho výrobce za produkt jiného.
Prof. Kremer ale připomněl, že všemu navzdory existuje významné procento pacientů s PBC s neadekvátní nebo nekompletní odpovědí na léčbu UDCA, u nichž dojde k rozvoji klinicky relevantních komplikací a k progresi do pokročilé jaterní fibrózy a dekompenzované cirhózy. Tomu je třeba zabránit a včas začít léčbu druhé linie.
Zaměřeno na pacienty v riziku
Prof. Kremer dále uvedl, že díky existujícím dobrým diagnostickým nástrojům na bázi měření hladin AMA, ALP a dalších postupně identifikovaných markerů by již časný záchyt pacientů s PBC neměl být problémem. Zdůraznil, že pokud je jedinec s poměrně jasnými symptomy (únava, svědění, sicca syndrom) včas referován k revmatologovi či internistovi k vyloučení jiných autoimunitních příčin, měl by se od nich i rychle dopracovat k hepatologovi k brzkému stanovení diagnózy, a tím pádem i k zahájení léčby.
„V posledních letech se učíme zejména tomu, jak co nejdříve rozpoznat pacienty s PBC s vyšším rizikem progrese onemocnění a jak je intenzivněji léčit,“ konstatoval prof. Kremer. Uvedl, že již z dat z Global PBC Study Cohort i UK PBC Cohort bylo zřejmé, že nezávislým rizikovým faktorem transplantace jater i mortality pacientů, bez ohledu na dosažení laboratorní odpovědi na léčbu UDCA, je pokročilost fibrózy, a to i pokud je stanovena „pouze“ neinvazivní metodou.
Prof. Kremer uvedl, že recentně je v tisku článek (Corpechol C et al) přijatý k publikaci v Journal of Hepatology. „Jedná se o výsledek studie s více než 4 000 pacientů s PBC z 23 center 12 zemí, u kterých byla hodnocena jejich vstupní tranzientní elastografie. Zjednodušeně řečeno autoři došli k závěru, že při tuhosti jaterní tkáně do 8 kPa lze předpokládat relativně dobrý průběh PBC, vyšší hodnoty jsou jasnou indikací toho, že onemocnění může probíhat rychleji, a nad 15 kPa už začíná riziko progrese.“
Ve vyšším riziku progrese jsou, jak zrekapituloval prof. Kremer, i mladí pacienti s PBC (ve věku < 30 let existuje cca 50% pravděpodobnost odpovědi na léčbu UDCA, která se s věkem zvyšuje), a také osoby mužského pohlaví (pravděpodobnost, že na léčbu neodpoví, je přibližně třetinová). Kombinace věku s laboratorními markery (bilirubin, albumin, alkalická fosfatáza a počet destiček) je základem kontinuálního skóre rizika GLOBE PBC Score – nástroje pro identifikaci pacientů s vyšším rizikem transplantace jater a mortality během příštích 3, 5 a 10 let.
Za hranicemi stávajících markerů – prognostická role GGT u pacientů s PBC
Prof. Vincenza Calvarusová z Università degli Studi di Palermo, Itálie, připomněla, že vedle ALP a bilirubinu jsou pro diagnózu a prognózu PBC důležité i jiné markery. Ukazuje se, že nezávislým prognostickým ukazatelem může být hladina gama-glutamyltransferázy (GGT), která zatím není zahrnuta do GLOBE PBC Score ani do jiných standardních skórovacích systémů rizika.
Prof. Calvarusová v této souvislosti citovala výsledky studie (Gerussi A et al, Clinical Gastroenterology and Hepatology, 2021), v níž byla pacientům s jaterním onemocněním potvrzena korelace mezi sérovými hladinami GGT a ALP. Navíc na základě údajů shromážděných na začátku studie a poté každý rok až po dobu 5 let byly vyšší sérové koncentrace GGT spojeny s kratší dobou přežití bez potřeby transplantace jater, a to bez ohledu na hodnoty ALP.
Pacienti se sérovou koncentrací GGT po 12 měsících od zahájení léčby UDCA > 3,2násobek horní hranice normálu (ULN) měli vyšší riziko transplantace jater nebo úmrtí v souvislosti s jaterním onemocněním v následujících 10 letech, a to i navzdory dosažení laboratorní odpovědi na léčbu (koncentrace ALP < 1,5násobek ULN), oproti těm s hladinou GGT < 3,2násobek ULN a ALP < 1,5násobek ULN (p < 0,05). Přidání informace o hladině GGT do GLOBE PBC Score zároveň zlepšilo jeho prognostickou výpovědní hodnotu.
Podle prof. Calvarusové tedy pravděpodobně pro stanovení rizika pacientů s PBC bude v budoucnu nutno skórovat více proměnných, a to mj. i těch, které souvisejí s metabolickým syndromem.
Co je „nedostatečná odpověď“ a kam se ztrácejí pacienti s PBC?
Prof. Jones i prof. Kremer ve vzájemné diskuzi upozornili na znepokojivý fakt, že existuje vysoká míra disproporce mezi hodnocením objektivních a klinicky vnímaných léčebných odpovědí na terapii UDCA. Na vině je podle nich i komplikovaný systém s množstvím různých používaných skórovacích systémů (Paris I–II, Rochester, Rotterdam, Toronto atd.). „A nikdo nemá tušení, který z nich je ideální, lepší nebo horší,“ je přesvědčen prof. Kremer.
Podle prof. Jonese mají poskytovatelé péče tendenci v praxi spíše nadhodnocovat úspěch léčby UDCA. Doložil to výsledky šetření (Pariente A et al, European Journal of Gastroenteroogy and Hepatology, 2021), ve kterém bylo při konfrontaci subjektivně vnímaného dosažení kontroly PBC s objektivní odpovědí podle kritérií PARIS I–II dosaženo 58% shody. Nicméně u 20,1 % pacientů bylo onemocnění hodnoceno jako kontrolované, ale podle kritérií PARIS se jednalo o non-respondéry, kteří byli tím pádem podléčeni, a naopak 5 % nemocných bylo léčeno nadměrně.
Prof. Jones upozornil i na data z britského UK-PBC Audit (Mitchell C et al, recentně prezentováno v programu EASL-ILC, 2022). Bylo analyzováno 9 000 záznamů o pacientech s PBC z roku 2021, 88 % z nich užívalo UDCA v 1. linii, z toho 21,5 % v suboptimální dávce. Bezmála 50 % nemocných s vysokým rizikem progrese nebylo nasazeno na druholiniovou léčbu, 54 % s dekompenzovaným onemocněním nebylo konzultováno s transplantačním centrem a 29 % pacientů s cirhózou nebylo zařazeno do sledování pro hepatocelulární karcinom. Navíc 38 % pacientů s PBC se v uplynulých 2 letech lékař nedotazoval na pruritus a 44 % na únavu. Uvedená data prof. Jones komentoval jako mimořádně varovná.
To, jak se pacienti s PBC mohou v průběhu času „vytratit ze systému“, demonstrovala prof. Marina Berenguerová z Hospital Universitario y Politécnico La Fe de Valencia, Španělsko, na datech 1 372 španělských pacientů se zachycenou pozitivitou AMA mezi lety 2010 a 2019 (Oliveira-Martin A et al, Revista Espanola de Enfermedades Digestivas, 2021). Podezření na PBC bylo vysloveno u 50,8 % z nich, z toho 83,1 % bylo diagnostikováno a léčeno, u dalších 2,6 % došlo k elevaci ALP až během sledování a léčba byla zahájena dodatečně. Nicméně u 13,1 % pacientů po diagnóze PBC nebyla léčba vůbec zahájena a další 1,3 % léčbu nedostalo ani po elevaci ALP během sledování. Dohromady se jednalo o 100 jedinců, z nichž 31 zemřelo z různých příčin, 6 zemřelo v souvislosti s jaterním onemocněním, 2 z péče sami vystoupili a 37 dalších nebylo po detekci pozitivních AMA vůbec kontaktováno. Zbývajících 30 se k léčbě UDCA nakonec se zpožděním dostalo, ovšem v době, kdy třetina z nich již měla tranzientní elastografii > 9,5 kPa.
„Proto musí být naší snahou systémově podchytit včas všechny nemocné, u nichž je zachycena pozitivita AMA např. revmatologem nebo internistou, ale pak už není nikdo, kdo by dotáhl jejich diagnostiku do konce a zahájil léčbu,“ zdůraznila prof. Berenguerová.
Kyselina obeticholová v 2. linii léčby PBC – setrvalý benefit i po 6 letech sledování
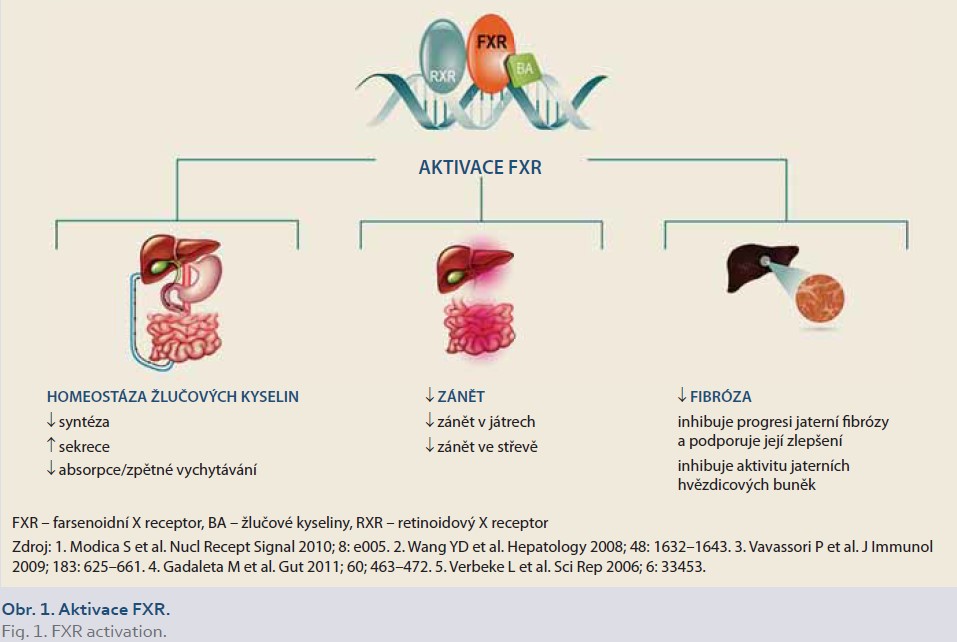
Prof. Berenguerová se dále věnovala možnostem léčby PBC po selhání UDCA prostřednictvím ovlivnění nukleoidního farnesoidního X receptoru (FXR). Ten je klíčovým regulátorem tří vzájemně souvisejících signálních drah zúčastněných na rozvoji cholestatických onemocnění, včetně PBC:
- dráhy žlučových kyselin – aktivací FXR se snižuje intracelulární koncentrace žlučových kyselin v hepatocytech potlačením syntézy de novo z cholesterolu, zvýšením transportu žlučových kyselin z hepatocytů a také snížením jejich absorpce, resp. zpětného vychytávání;
- dráhy zánětu – aktivace FXR má na ně inhibiční efekt v játrech i ve střevě;
- dráhy fibrózy – aktivace FXR inhibuje aktivitu jaterních hvězdicových buněk (dříve Itovy buňky nebo lipocyty) a snižuje produkci fibrotické tkáně, tím inhibuje progresi fibrózy a potenciálně zlepšuje i již existující fibrózu (obr. 1).
Selektivním silným agonistou FXR je kyselina obeticholová (OCA). Podle guidelines EASL je její podávání doporučeno ve druhé linii léčby PBC v kombinaci s UDCA (pacientům s nedostatečnou odpovědí na UDCA) nebo v monoterapii (pacientům s intolerancí UDCA). V pivotní, randomizované, placebem kontrolované studii fáze 3 POISE bylo primárním kompozitním cílem dosažení koncentrace ALP < 1,67násobek ULN, současně snížení ALP o ≥ 15 % oproti výchozí hodnotě a normalizace celkového bilirubinu na ≤ ULN. Po 12 měsících léčby tohoto cíle dosáhlo 46 % pacientů s OCA 5–10 mg, resp. 47 % s OCA 10 mg oproti 10 % pacientů v placebovém rameni (p < 0,001 pro oba). Nástup účinku byl navíc velmi rychlý.
„Během šestiletého otevřeného prodlouženého sledování v POISE OLE došlo díky užívání kyseliny obeticholové k dalšímu snížení hladin ALP a bilirubinu u pacientů, kteří netolerovali UDCA nebo na ni měli nedostatečnou odpověď – tedy u těch nemocných, pro které donedávna nebyla k dispozici žádná další možnost léčby, a my jsme mohli jen sledovat jejich progresi až do nutnosti transplantace jater,“ zdůraznila prof. Berenguerová. Stabilizovaly se i výsledky tranzientní elastografie a zlepšily se hodnoty jak GLOBE PBC Score, tak UK-PBC Score predikující prodloužení doby přežití bez nutnosti transplantace jater.
Ohledně OCA existuje i analýza (Murillo-Perez CF et al, recentně prezentováno v programu EASL-ILC, 2022) porovnávající vliv léčby ve studii POISE a jejím otevřeném prodloužení POISE OLE na délku přežití bez výskytu sledovaných událostí (event-free survival) definovaných jako transplantace jater nebo dekompenzace cirhózy v porovnání s externími kontrolami z registru Global PBC. Užívání OCA statisticky významně snížilo relativní riziko výskytu sledovaných událostí o 65 % (p < 0,01).
OCA ve světle výsledků reálné klinické praxe
Výsledky studie POISE se potvrzují i v datech z reálné klinické praxe. Prof. Berenguerová to demonstrovala na výsledcích jak z globálního, tak z italského, kanadského a britského registru. U všech sledovaných pacientů pokračoval při léčbě OCA pokles ALP (byť byl někdy o něco nižší oproti POISE, např. o 20 % v kanadském registru – podle názoru přednášející to může být vysvětleno tím, že v reálné praxi je léčeno více pacientů s pokročilým onemocněním než ve studii) i pokles GGT (ten byl v praxi dokonce obecně vyšší než ve studii POISE).
Jen pár dnů před zahájením kongresu EASL-ILC 2022 oznámila společnost Intercept výsledky retrospektivní analýzy HEROES-US, v níž byly využity záznamy z databáze úhradových nároků pojišťovacího systému Komodo Health (USA). Porovnávány byly klinické výsledky pacientů s PBC léčených OCA (n = 429) a srovnatelné skupiny pacientů s PBC, kteří byli k léčbě OCA způsobilí, ale neužívali ji, převážně z důvodu nepřiznání úhrady (n = 4 585).
Analýza prokázala statisticky i klinicky významné snížení míry úmrtí ze všech příčin, transplantací jater nebo hospitalizací pro dekompenzaci jaterního onemocnění u pacientů léčených OCA ve srovnání s kontrolní skupinou (8 vs. 226 sledovaných událostí, vážený poměr rizika 0,38; p = 0,027). To znamená, že jedinci s PBC, kteří užívali OCA, měli oproti těm, kteří OCA léčeni nebyli, kdykoli během sledování o 62 % nižší riziko úmrtí ze všech příčin, transplantace jater nebo hospitalizace pro dekompenzaci jaterního onemocnění.
„S kyselinou obeticholovou tedy máme možnost modifikovat přirozený průběh PBC u pacientů, kteří netolerují UDCA nebo mají nedostatečnou odpověď na léčbu,“ dodala prof. Berenguerová.
Pacientům s pokročilým onemocněním medicína odpověď stále dluží
Součástí již zmíněné zprávy zveřejněné společností Intercept před zahájením kongresu EASL-ILC 2022 byla i informace o postmarketingové studii COBALT, která byla navržena pro stanovení četnosti klinicky významných událostí u pacientů s pokročilou PBC léčených OCA. V roce 2021 však byla po diskuzi s regulačními orgány předčasně ukončena. Řídicí a monitorovací výbor uvedl, že cíle studie COBALT nebyly dosažitelné vzhledem k problémům se zařazováním a retencí účastníků v placebovém kontrolním rameni v situaci, kdy byl studovaný lék již komerčně dostupný.
Na předčasné ukončení studie COBALT zareagoval americký Úřad pro kontrolu potravin a léčiv (FDA) a následně Evropská léková agentura (EMA) informací o nové kontraindikaci kyseliny obeticholové, kterou sdělila poskytovatelům zdravotní péče formou informačního dopisu.
Vzhledem k nemožnosti ověřit bezpečnost a účinnost OCA prostřednictvím klinické studie u pacientů s PBC s dekompenzovanou jaterní cirhózou nebo s předchozí anamnézou jaterní dekompenzace je nyní použití OCA kontraindikováno u pacientů s PBC s dekompenzovanou cirhózou (včetně Child-Pugh třídy B nebo C) nebo předchozí epizodou dekompenzace. U nich by neměla být léčba OCA zahajována, a pokud ji již užívají, měla by být léčba ukončena.
S ohledem na praktické i etické aspekty, které de facto znemožňují navrhnout a realizovat placebem kontrolovanou klinickou studii v situaci, kdy je účinný lék – kyselina obeticholová – již na trhu dostupný, roste podle prof. Jonese význam dat z reálné klinické praxe. Ty mohou dát odpověď na otázku bezpečnosti a účinnosti OCA i u pacientů s pokročilejším stupněm PBC, než jací bývají zařazováni do studií. Rozhodnutí EMA zároveň podle prof. Jonese jen potvrzuje platnost apelu, který se tematicky prolínal celým sympoziem: „Pacienty s PBC je třeba diagnostikovat a začít léčit včas, abychom pak v praxi vůbec nemuseli přemýšlet o nemocných s dekompenzovanou cirhózou – jednoduše proto, že žádné takové díky správnému managementu PBC vůbec nebudeme na našich klinikách mít!“
Ing. Kateřina Michnová
šéfredaktorka Care Comm s. r. o.
katerina.michnova@carecomm.cz