Perforace sigmatu jako pozdní komplikace ERCP
Polina Politová1, Ladislav Douda1, Lukáš Štrincl1, Zdena Zádorová2
+ Pracoviště
Souhrn
Migrace pankreatobiliarního stentu není častá komplikace, většinou bez závažných následků, ale někdy způsobující perforace střeva. Autoři popisují migraci DB stentu do sigmoidea s následnou zcela asymptomatickou perforací stěny střeva. Vzhledem ke klinickému stavu a věku pacientky byla perforace úspěšně řešena endoskopicky.
Klíčová slova
biliarní stent, ERCP, migrace, komplikace, perforace
Úvod
Endoskopická retrográdní cholangiopankreatikografie (ERCP) je důležitá diagnostická a terapeutická metoda v oblasti pankreatobiliárních patologií. Tato metoda je také riziková z hlediska akutních i pozdních lokálních, vzdálených i systémových komplikací. Připomeňme některé z nich: časné lokální komplikace související s provedením papilosfinkterotomie mohou být: krvácení, perforace duodena, traumatizace biliárních či pankreatických cest, akutní pankreatitida, akutní cholangoitida a akutní cholecystitida, sepse. Pozdními komplikacemi mohou být restenóza papily, recidiva choledocholitiázy, recidivující cholangoitida. Komplikaci může způsobit také cizí těleso – stent, jehož zavedení je součástí terapeutického výkonu. Biliární stenty se používají k usnadnění drenáže žluči do trávicího traktu [1]. Nejčastější komplikací je sepse při uzávěru stentu či dislokace stentu [2]. Stenty jsou plastové a metalické. Plastové stenty mají různý tvar, mohou být rovné a zakřivené, mohou mít tvar pigtail či double-pigtail. Jiné druhy napodobují tvar společného žlučovodu, a tím brání jejich migraci. Všechny SEMS (self-expanding metal stents) jsou vyrobeny z kovového materiálu. Mohou být potahované a nepotahované. Migrace biliárního či pankreatického stentu bývá dvěma směry: proximální – do pankreatického vývodu či choledochu, nejčastěji při maligních stenózách. Může se projevovat mechanickou blokádou odtoku žluči či pankreatického sekretu s elevací JT, amyláz, se známkami akutní pankreatitidy nebo akutní cholangoitidy [3]. Migrace stentu distálně do GIT je vzácná (4 %), může být asymptomatická s odchodem stentu per vias naturales, nebo symptomatická [4]. Může způsobovat například ileózní stav, perforaci střeva s peritonitidou či lokálním zánětlivým procesem – např. pelvickým abscesem, fistulí apod. Jednu z možných komplikací ERCP související se zavedením biliárního stentu prezentujeme v níže uvedené kazuistice.
Kazuistika
Osmdesátiletá pacientka, v minulosti po cholecystektomii (CHE), jinak bez vážných komorbidit, přišla do nemocnice pro ikterus s klinickými známkami akutní cholangoitidy. Sonograficky byla zjištěna choledocholitiáza a výrazná dilatace intrahepatálních i extrahepatálních žlučových cest. Laboratorně byly zjištěny následující abnormality: celkový bilirubin 51 µmol/l, AST 5 µkat/l, ALT 4 µkat/l, GMT 12 µkat/l, ALP 7 µkat/l, CRP 80 mg/l, v KO leukocyty 12 × 109/l. Ostatní laboratorní ukazatele v normě.
Bylo provedeno ERCP – zjištěna stenóza papily a velká mnohočetná choledocholitiáza, která dosahovala až k hepatické junkci. Vzhledem k poněkud obtížnější kanylaci byl nejprve proveden precute a následně endoskopická papilosfinkterotomie (EPT). Vzhledem k obtížnosti výkonu a akutní cholangoitidě bylo rozhodnuto v první době zavést plastový stent do choledochu (Tannenbaum 10 Fr 5cm) s definitivním vyřešením choledocholitiázy v druhé době. Po 2 týdnech bylo u pacientky provedeno další ERCP s nálezem dilatovaného choledochu na 15 mm s velkou vícečetnou litiázou. DB stent byl extrahován, byla provedena dilatace papily balonem a částečné odstranění choledocholitiázy. Vzhledem k celkovému stavu pacientky a náročnosti výkonu bylo rozhodnuto řešit litiázu v několika sezeních. Byl zaveden DB stent do choledochu (Tannenbaum 10 Fr 5cm). Další ERCP proběhlo opět za 2 týdny, nález dilatace choledochu i choledocholitiáza se neměnily. Byl extrahován předešlý DB stent, byla provedena balonová dilatace ústí do choledochu. Následně Dormia košíkem extrahována litiáza, poté na skiagramu již nebyla nalezena zbytková litiáza. Na závěr bylo pro složitost výkonu rozhodnuto zavést pojistný DB stent do choledochu (Amsterdam 10 Fr 7cm). Po výkonu neměla pacientka žádné komplikace.
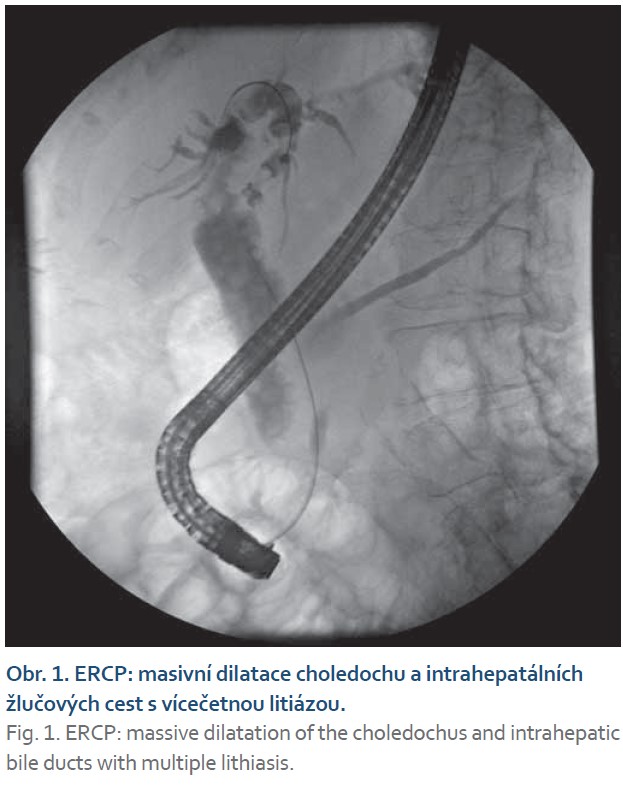
Za měsíc přišla pacientka ke kontrolnímu ERCP s plánem extrakce DB stentu a ke kontrolnímu vyšetření biliárního stromu. Pacientka doma neměla bolesti břicha, teploty, poruchy pasáže střevní ani jiné problémy.
Při ERCP byla zjištěna přetrvávající dilatace choledochu bez přítomnosti litiázy a nepřítomnost DB stentu. Skiaskopicky byl stent nalezen v levém hypogastriu nejspíše v oblasti sigmatu. Následující den byl proveden kontrolní RTG snímek břicha k posouzení polohy vycestovalého DB stentu, který svou polohu nezměnil. Bylo provedeno CT břicha nativní se závěrem – perforace distálního sigmatu biliárním stentem, část stentu je v lumen střeva, část prominuje parakolicky, kolem stentu mimo lumen střeva jsou nerozsáhlé zánětlivé změny a drobná bublinka vzduchu. Nejspíše se jedná o perforaci extraperitoneální, přítomny jsou četné divertikly tračníku.
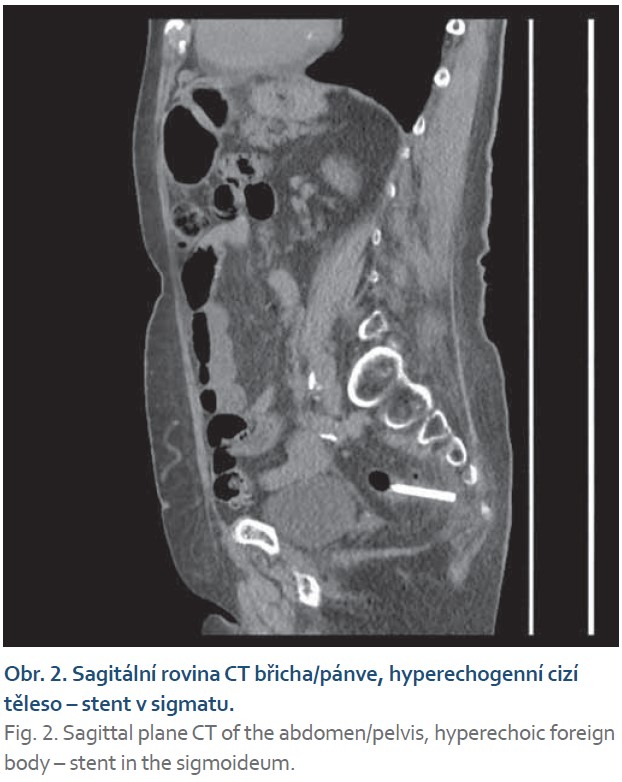
Po celou dobu hospitalizace byla pacientka asymptomatická. Klinicky aperitoneální, defekace bez bolesti, laboratorně bez vzestupu zánětlivých parametrů. Po chirurgickém konziliu bylo rozhodnuto vzhledem k věku a celkovému stavu pacientky řešit komplikaci endoskopicky. Po nasazení ATB terapie (Metronidazol a Ciprinol i.v.) byla provedena koloskopie. Opatrně postupováno rektem a sigmatem, kde byly přítomny četné velké divertikly, které deformovaly lumen střevní, zejména ve vzdálenosti 15–30 cm od anu. Ve vzdálenosti 20 cm od anu byl patrný konec biliárního stentu, který jsme odstranili kleštěmi. Poté byl endoskop znovu zaveden do sigmatu. Ve vzdálenosti 20 cm od anu byl patrný menší defekt stěny střevní s fibrinovým náletem a hyperemickým okolím, defekt byl zhodnocen jako perforační otvor a byl uzavřen 2× Boston resolution klipy. Bylo provedeno kontrolní nativní CT břicha s příznivým nálezem. Po celou dobu hospitalizace byla pacientka stále bez obtíží, propuštěna 5. den s p. o. ATB terapií. Při kontrole v ambulanci za týden byla pacientka klinicky asymptomatická, bez laboratorních abnormalit. Endoskopické řešení výše uvedené komplikace se pro naši nemocnou ukázalo jako nejvhodnější a nejméně rizikové.
Diskuze
Biliární stenty se používají k usnadnění drenáže žluči do trávicího traktu, často v případě paliativní léčby u maligní biliární obstrukce, ale také u benigních patologických stavů, jako jsou žlučové píštěle, benigní biliární striktury, choledocholitiáza. Migrace stentu je popisována u 5 % plastových stentů a částečně krytých SEMS, u 20 % plně krytých SEMS a jen u 1 % nekrytých SEMS. Migrace plastových stentů je častější u benigních nálezů ve srovnání s maligními onemocněními biliárních či pankreatických cest [5]. Hlavními rizikovými faktory migrace jsou choledocholitiáza, dilatovaný společný žlučovod, krátký a široký stent [6].
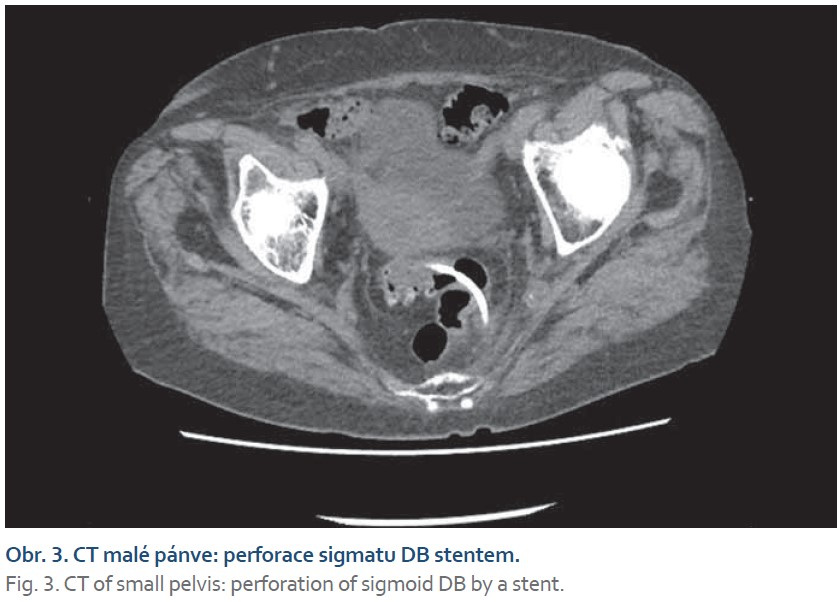
Endoskopická léčba proximální migrace stentu je proveditelná ve více než 90 % případů. Při distální migraci je většina plastových stentů spontánně eliminována, k perforaci střeva jako komplikaci migrace stentu může dojít v některých vysoce rizikových situacích, jako jsou rigidní stenty, pacienti s divertikulární chorobou, břišní kýlou nebo pooperačními adhezemi v dutině břišní [3,7]. Perforační komplikace ERCP způsobené vycestováním stentu žlučových cest nejsou nejčastějším typem perforační příhody při ERCP. Jsou příčinou perforace pouze v 9 % perforačních komplikací ERCP. Prognóza pacienta závisí na časné diagnostice, komorbiditách, klinickém stavu pacienta a na rozsahu a lokalizaci perforace. Ačkoli perforace colon sigmoideum způsobená migrací DB stentu je vzácná, může způsobit vážné následky pro pacienta [8]. V našem případě byla pacientka asymptomatická, nejspíše díky tomu, že perforace byla lokalizována do retroperitoneálního prostoru. Pokud by perforace zasahovala peritoneum, projevila by se jako náhlá příhoda břišní – peritoneální příznaky s nálezem pneumoperitonea na RTG vyšetření s následnou chirurgickou intervencí.
V kazuistice byla popsána opakovaná stentáž choledochu k zajištění dostatečné drenáže biliárního stromu a prevence zaklínění papily konkrementem a recidivy cholangitidy. Naposledy byl použit rovný plastový stent Amsterdam, který migroval do dolního GIT. Došlo k perforaci střeva, nejspíše pro nepříznivou anatomii sigmatu (deformace lumen a četné divertikly). Komplikace byla vyřešena endoskopicky uzavřením defektu klipy. Zvažováno bylo též využití OTSC systému, ale vzhledem k deformaci lumen střeva tato varianta nebyla použita. V současnosti se do popředí zájmu (stejně tak jako v jiných oborech) dostává snaha o minimální invazivitu s maximální možnou efektivitou zvolené metody terapie. Chirurgická intervence je nicméně u některých perforačních příhod stále na prvním místě v řešení této situace. Současné studie dnes popisují úspěšné řešení perforace trávicí trubice užitím endoskopických metod a instrumentárií – klipy, endoloop technikami, OTSC a dalšími [9]. Lze předpokládat efektivitu časného endoskopického uzávěru iatrogenní perforace < 20 mm pomocí TTS klipů nebo OTSC klipů s celkovou technickou a klinickou úspěšností 93 % a 89 %.
Závěr
Post-ERCP komplikace spojená s distální migrací biliárního stentu a následnou perforací střevní stěny je provázena vysokým rizikem morbidity a letality. Riziko může být redukováno využitím evidence-based algoritmu pro diagnostiku a léčbu perforace střeva. Znalost rizikových faktorů, dostupnost adekvátních radiologických zobrazovacích vyšetření, stejně jako klinická, endoskopická a chirurgická kompetence by měly vést ke zlepšení osudu pacienta s perforací střevní stěny. Vzhledem ke složitosti problému je perforace vždy lépe zvládnuta za multidisciplinární spolupráce endoskopisty, radiologa a chirurga, a to v případě jejich stálé dostupnosti [10].
ORCID autora
L. Douda ORCID 0000-0003-0131-6608.
Doručeno/Submitted: 18. 8. 2022
Přijato/Accepted: 11. 9. 2022
MUDr. Polina Politova
Gastroenterologická a hepatologická ambulance
Nemocnice Tábor, a. s.
Kapitána Jaroše 2000/10
390 03 Tábor
polinapolitova@seznam.cz
Pro přístup k článku se, prosím, registrujte.
Výhody pro předplatitele
Výhody pro přihlášené
Literatura
1. Dumonceau JM, Heresbach D, Devière J et al; European Society of Gastrointestinal Endoscopy. Biliary stents: models and methods for endoscopic stenting. Endoscopy 2011; 43(7): 617–626. doi: 10.1055/s-0030-1256315.
2. Sleisenger MH, Feldman M, Friedman LS et al. Sleisenger & Fordtran‘s Gastrointestinal and Liver Disease: Pathophysiology, Diagnosis, Management. 8th ed. Philadelphia: Saunders 2006.
3. Jones M, George B, Jameson J et al. Biliary stent migration causing perforation of the caecum and chronic abdominal pain. BMJ Case Rep 2013; 2013: bcr2013009124. doi: 10.1136/bcr-2013-009124.
4. Malgras B, Pierret C, Tourtier JP et al. Double Sigmoid colon perforation due to migration of a biliary stent. J Visc Surg 2011; 148(5): e397–e399. doi: 10.1016/j.jviscsurg.2011.09.011.
5. Dumonceau JM, Tringali A, Blero D et al; European Society of Gastrointestinal Endoscopy. Biliary stenting: indications, choice of stents and results: European Society of Gastrointestinal Endoscopy (ESGE) clinical guideline. Endoscopy 2012; 44(3): 277–298. doi: 10.1055/ s-0031-1291633.
6. Katsinelos P, Kountouras J, Paroutoglou G et al. Migration of plastic biliary stents and endoscopic retrieval: an experience of three referral centers. Surg Laparosc Endosc Percutan Tech 2009; 19(3): 217–221. doi: 10.1097/SLE.0b013e3181a031f5.
7. Park TY, Hong SW, Oh HC et al. Colonic diverticular perforation by a migrated biliary stent: A case report with literature review. Medicine (Baltimore) 2021; 100(52): e28392. doi: 10.1097/MD.0000000000028392.
8. Tao Y, Long J. Sigmoid colon perforation caused by migrated plastic biliary stents: a case report. Int J Colorectal Dis 2021; 36(1): 199–201. doi: 10.1007/s00384-020-03728-2.
9. Wasserbauer M, Lochmannová J, Keil R. OVESCO clip as a solution of an ERCP complication. Gastroent Hepatol 2014; 68(6): 485–487. doi: 10.14735/amgh2014485.
10. Paspatis GA, Dumonceau JM, Barthet M et al. Diagnosis and management of iatrogenic endoscopic perforations: European Society of Gastrointestinal Endoscopy (ESGE) Position Statement. Endoscopy 2014; 46(8): 693–711. doi: 10.1055/s-0034-1377531.