Inhibitory protonové pumpy – známe je dobře? Jsou skutečně tak bezpečné? – část 2
Jan Bultas1
+ Pracoviště
Klinický význam IPP v jednotlivých indikacích
IPP v léčbě a prevenci vředové a refluxní choroby
IPP snižují sekreci kyseliny solné v koncovém článku, tedy na všechny podněty (stimulaci gastrinem, histaminem i cholinergní stimulací). Jedná se o nejúčinnější léčbu, jsou schopny udržet pH v žaludku nad 4 po dobu téměř 24 hod, jak postprandiálně, tak noční sekreci. Na rozdíl od H2R-I se neobjevuje tachyfylaxe, není nutná eskalace dávky. Rovněž v potlačení bazální sekrece kyseliny solné mimo stimulaci jsou IPP účinnější než H2R-I. Tyto vlastnosti vedou k preferenci této skupiny v léčbě a v profylaxi řady afekcí horní části trávicího traktu či v prevenci krvácení do trávicího traktu. V ČR je poměr spotřeby IPP ku H2R-I asi 30: 1, jinde je výrazně menší.
Ke klasickým indikacím patří léčba peptických vředů, eradikace Helicobacter pylori, Zollinger-Ellisonův syndrom, léčba a profylaxe erozivní i neerozivní ezofagitidy vč. refluxní choroby či profylaxe peptických vředů při antiflogistické léčbě. O účinnosti není pochyb, inhibitory protonové pumpy jsou stále nejúčinnější léčbou v porovnání s ostatními gastroprotektivy [30]. Dnes si již léčbu bez IPP nedovedeme představit a její význam není zpochybňován. Nicméně stejně účinná alternativa, reverzibilní, kompetitivní blokátory protonové pumpy – draslík-kompetitivní inhibitory acidity (prazany) – působící na bázi blokády vazby kationtů draslíku na vlastní H+/K+ ATPázu je schválena k užití. Účinnost a bezpečnost této nové generace supresorů žaludeční acidity (např. vonoprazanu) byla prověřena jak v léčbě a v profylaxi vředové i refluxní choroby, tak v eradikaci helikobakterové infekce. V rámci profylaxe gastrointestinálního (GI) krvácení byly srovnatelné či dokonce superiorní proti IPP [31–34]. I když se v Evropě „prazany“ užívají minimálně, lze očekávat, že se v léčbě prosadí. Data o dlouhodobé bezpečnosti však ještě nemáme a v brzké době je mít nebudeme.
IPP v profylaxi GI krvácení při antitrombotické léčbě
Situace v indikaci rutinního podávání IPP při antitrombotické léčbě je méně přehledná. Řada prací efekt potvrzuje, další jej zpochybňují, jiné zdůrazňují rub léčby, tj. zvýšené kardiovaskulární riziko. Navzdory nejasnostem, čtvrtina až polovina nemocných léčených antitrombotiky je dlouhodobě „kryta“ IPP. Při užití duální protidestičkové léčby je v praxi současné podání IPP, zpravidla pantoprazolu, pravidlem.
Jaký je tedy význam této komedikace, kdy jedno léčivo je podáváno pro snížení nežádoucích účinků primárního léku, tedy kombinace antitrombotika s IPP? Je efekt zpochybněn recentně zveřejněnou pantoprazolovou větví studie COMPASS?
„Medicína založená na důkazech“ vychází především z dat klinických studií, optimálně randomizovaných, placebem či aktivní léčbou kontrolovaných megastudií. Menší váha je přikládána studiím observačním. Ne vždy tomu tak musí být v případě, že studie kontrolovaná nebyla optimálně navržena či data z observačních studií jsou natolik masivní, že je nelze neakceptovat. Právě při otázce, zda komedikace IPP s antitrombotickou léčbou sníží výskyt krvácení do trávicího traktu, stojíme před dilematem. Kontrolovaná megastudie nedokládá pokles rizika hemoragických příhod, naopak data ze studií observačních jej spolehlivě potvrzují.
Nejprve se podívejme, jak je doložen efekt IPP na výskyt krvácení ve studiích kontrolovaných, randomizovaných. Zde máme jedinou megastudii – pantoprazolovou větev studie COMPASS. Tato studie měla dvě části, jedna srovnávala efekt rivaroxabanu (v nižší dávce 2× 5 mg), ASA aplikované v enterosolventní lékové formě v dávce 100 mg (ecASA) a kombinace rivaroxabanu (2× 2,5 mg) s ecASA. Její výsledky jsou dobře známy. Jinak je tomu s druhou částí studie, ta byla zveřejněna v gastroenterologickém periodiku [27]. Kardiologům tak byla informace prakticky upřena. V obou větvích byli nemocní randomizováni k terapii 40 mg pantoprazolu, resp. k podávání placeba. Do této pantoprazolové větve bylo zařazeno více než 17 tis. nemocných s ischemickou chorobou srdeční (ICHS) či ischemickou chorobou dolních končetin, sledováni byli 3–4 roky. Velkým počtem, 53 tis. pacient/roků, se jednalo o zdaleka největší randomizovanou studii v této indikaci.
Během 3–4 let trvání studie nebyl nalezen rozdíl ve výskytu GI příhod (primární ukazatel) ve větvi pantroprazolové a placebové (HR 0,88; CI 0,67–1,15). Nelišil se výskyt všech GI krvácení (roční výskyt 0,8 vs. 0,9 %), krvácení nejasného původu (0,5 vs. 0,4 %), okultního krvácení (0,1 vs. 0,1 %) či výskyt symptomatického gastroduodenálního vředu (0,03 vs. 0,06 %). Nelišil se výskyt GI obstrukcí či perforací (0,2 vs. 0,2 %). Jediným významným rozdílem byl nižší výskyt krvácení z endoskopicky ověřené gastroduodenální léze (0,2 vs. 0,4 %). Celkový počet GI příhod byl 1,16 % ve větvi pantoprazolové a 1,32 % ve větvi placebové, rozdíl nebyl významný ani statisticky, ani klinicky. Výskyt jednotlivých komponent je uveden v grafu 3. Komedikace IPP s protidestičkovou léčbou, s antikoagulační léčbou či kombinací obou strategií nevedla ke snížení rizika krvácení ani k poklesu klinicky významných GI příhod. Takto by se daly výsledky uzavřít. Skutečnost však je jiná, z praktického hlediska nejsou závěry zobecnitelné a jejich význam je malý. Předně, dávky rivaroxabanu užívané ve studii k sekundární prevenci jsou nízké, jen 2× 5 mg, resp. při kombinaci s ASA jen 2× 2,5 mg. Rovněž „protektivní“ enterosolventní léková forma ASA s nedostatečnou dostupností nereprezentuje účinnou léčbu klasickou formou ASA s doloženým efektem. Nízký výskyt klinicky významného krvácení (1,2 % v pantoprazolové větvi a 1,3 % v placebové během 3–4 let trvání studie) nesvědčí pro skutečně účinnou antitrombotickou léčbu. Z tohoto hlediska nelze výsledky přeceňovat. Byť šlo o megastudii randomizovanou, její plošná aplikace možná není.
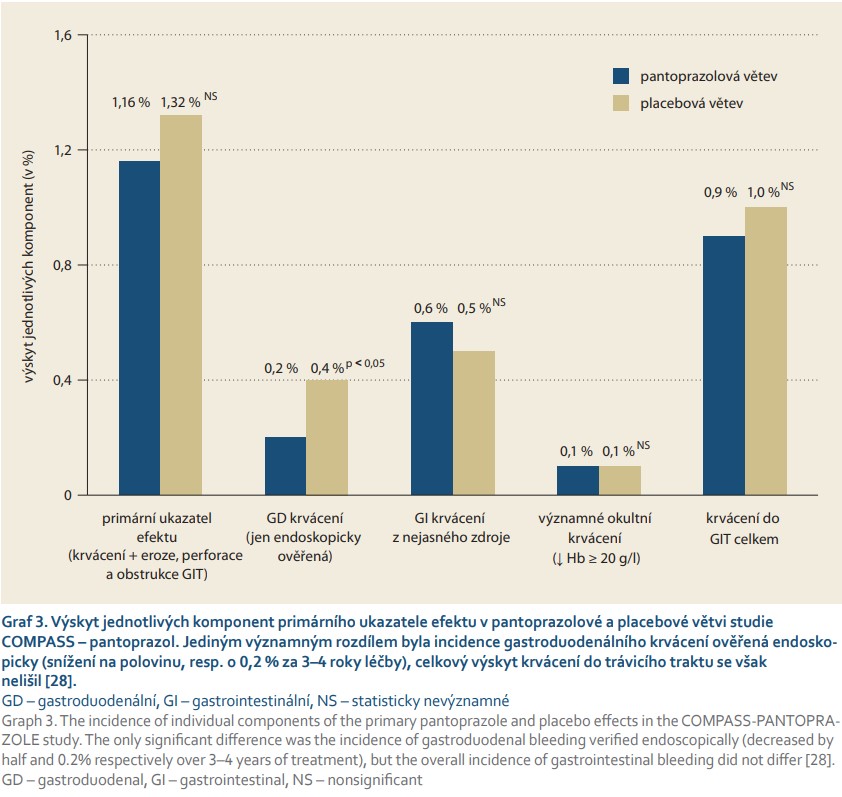
Vedle této zaslepené, randomizované studie máme k dispozici řadu studií observačních, zpravidla se jedná o analýzy velkých databází. Velká řada z nich je zatížena chybou nestejné charakteristiky populace v obou srovnávaných strategiích. Výpovědní hodnota těchto retrospektivních studií je sice nižší, nicméně masivnost dat, získaných z analýzy více než 2 mil. pacient/roků, zaručuje dostatečnou validitu údajů. Zatímco kontrolovaná studie nepřinesla podstatnější poznatky, data ze studií observačních jsou v tomto případě podstatně přínosnější. Máme desítky menších rozborů a dvě velké a skutečně validní metaanalýzy. Jedna se zabývá efektem komedikace IPP s duální protidestičkovou léčbou (DAPT – dual antiplatelet therapy), druhá s antikoagulanciemi.
Nejprve se podívejme na efekt IPP s DAPT při kombinaci ASA s blokátory ADP receptorů klopidogrelem, tikagrelorem či prasugrelem. Recentní metaanalýza zahrnula více než čtyři desítky studií s daty za více než 500 tis. pacient/roků [34]. Analyzovány byly separátně 4 randomizované a 39 observačních studií s indikací DAPT jak pro akutní, tak pro subakutní koronární příhody. Randomizované studie byly reprezentovány prakticky jen studií COGENT, ta poskytla 84 % dat. Pokles výskytu GI krvácení o dvě třetiny byl významný (RR 0,32; CI 0,20–0,52). Problémem této studie bylo užití specifické lékové formy s asymetrickým uvolňováním kombinující protidestičkovou léčbu s omeprazolem, užití ecASA a krátké trvání studie s předčasným ukončením.
Zatímco analýza dat z randomizovaných studií byla postavena na necelých 2 tisících pacient/roků, observační studie reprezentovaly data ve 39 studiích s analýzou dat získaných ze stovek tisíc pacient/roků. Rozbor observačních studií ukazuje, že výskyt velkých či klinicky významných krvácení sice při léčbě IPP poklesl o 26 %, nedosáhl však významnosti (RR 0,74; CI 0,45–1,22; p = 0,24). Při analýze všech studií (randomizovaných i observačních) incidence krvácení do GIT již klesla významně o 35 % (v porovnání s výskytem krvácení bez podávání IPP). Dá se tedy uzavřít, že IPP při komedikaci s duální protidestičkovou léčbou snižují výskyt klinicky významných GI krvácení asi o třetinu. Léčba IPP zabránila 36 krvácením do zažívacího traktu ročně na každých deset tisíc léčených. Tedy na každých 280 léčených zabráníme ročně jednomu významnému GI krvácení (number need to treat je 280). Z výše uvedených důvodů jsou data z této metaanalýzy validnější a lépe reprezentují klinickou praxi než studie COMPASS – pantoprazol. Již na tomto místě je nutno konstatovat, že léčba IPP přinesla i negativní efekt, významně stoupl výskyt velkých vaskulárních příhod o 25–60 % (detailně bude problém diskutován později). Zdá se tak, že se podílel nejen „gastroprotektivní“ efekt IPP, ale významnou roli sehrála též inhibice protidestičkového účinku.
Podobnou metaanalýzu jako pro duální protidestičkovou léčbu máme k dispozici i pro komedikaci IPP s antikoagulancii. V roce 2018 byla publikována velká retrospektivní analýza efektu IPP na pokles krvácení do horní části trávicího traktu při antikoagulační léčbě z databáze MEDICARE [35]. Předností této databáze je nejen velký počet pacientů sledovaných v rámci zdravotního programu USA, ale zejména kompletnost údajů o morbiditě, mortalitě a léčbě. V kohortě 1,6 mil. pacientů léčených jednotlivými antikoagulancii byl sledován výskyt hospitalizací pro GI krvácení při a bez komedikace IPP. Profylaxe krvácení při léčbě IPP byla účinná, došlo k významnému snížení hospitalizací z této příčiny (graf 4). V celé skupině antikoagulancií komedikace IPP snížila výskyt hospitalizací pro krvácení do trávicího traktu o třetinu (RR 0,66; CI 0,62–0,69), resp. bylo zabráněno 39 významným hemoragickým příhodám na každých 10 tis. léčených ročně.
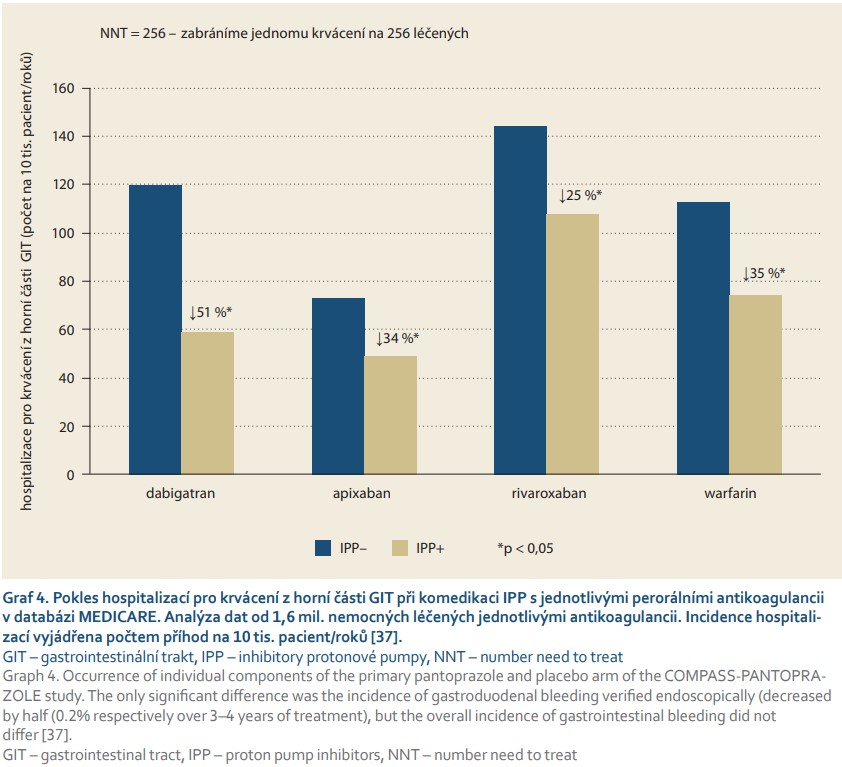
Zajímavý je efekt IPP na výskyt krvácení u jednotlivých antikoagulancií. Při léčbě apixabanem klesly hospitalizace pro GI krvácení o 33 % (RR 0,66; CI 0,52––0,85), rivaroxabanem o 25 % (RR 0,75; CI 0,68–0,84), dabigatranem o 51 % (RR 0,49; CI 0,41–0,59) a warfarinem o 35 % (RR 0,65; CI 0,62–0,69). Téměř dvojnásobný pokles při léčbě dabigatranem ve srovnání s rivaroxabanem je logický, přistupuje zde skutečnost, že dabigatran se hůře absorbuje v méně kyselém prostředí, jeho koncentrace při léčbě IPP klesá o 30–50 %.
Shrneme-li data, pak na jedné straně máme informace z kontrolované megastudie COMPASS – pantoprazolová větev, která neprokazuje efekt IPP na pokles GI příhod. Problémem této práce je, že neodráží reálnou klinickou praxi. Nebyla intervenována „klasická“ populace (jednalo se o obecné pacienty s aterotrombotickým postižením a nikoli prevenci krvácení u osob s vyšším hemoragickým rizikem), nebyla užita standardní dávka rivaroxabanu, tj. 20 mg denně, ale dávka poloviční, a v případě protidestičkového léku nebyla zvolena účinná léková forma ASA. Tato omezení nám nedovolují vynést závěr, že IPP nemají gastroprotektivní efekt při komedikaci s antitrombotiky.
Na straně druhé máme doložen pozitivní efekt IPP na pokles GI krvácení ve dvou velkých analýzách observačních dat, jednu u protidestičkové léčby, druhou u antikoagulační. Tato data reálnou praxi skutečně odrážejí. I když prioritu většinou mají studie randomizované nad studiemi observačními, v tomto případě je tomu naopak. Protektivní efekt IPP přítomen je, nicméně není velký. Při antitrombotické léčbě musíme léčit více než 250 nemocných, abychom zabránili jedné hospitalizaci pro krvácení z horní části trávicího traktu ročně. Skutečnost, že za snížení rizika krvácení zaplatíme vzestupem nežádoucích účinků, zejména příhod aterotrombotických, bude doložena v následující části. Farmakoekonomický pohled též není povzbuzující. Při současných nákladech na léčbu v ČR se v indikaci prevence krvácení při antikoagulační léčbě pohybují přímé náklady na zabránění jedné hospitalizace při užití 40 mg omeprazolu kolem půl milionu Kč [36].
Uzavřeme-li, dvě velké metaanalýzy, s daty od více než 2 mil. pacient/roků, přesvědčivě dokládají, že IPP snižují výskyt významných krvácení do trávicího traktu při léčbě antitrombotiky. Efekt však není velký a je provázen vyšším výskytem významných nežádoucích účinků.
Doručeno/Submitted: 19. 6. 2020
Přijato/Accepted: 15. 7. 2020
prof. MUDr. Jan Bultas, CSc.
Ústav farmakologie 3. LF UK v Praze
Ruská 87
100 00 Praha 10
jan.bultas@lf3.cuni.cz
První část článku naleznete v předchozím čísle časopisu:
Gastroent Hepatol 2020; 74(5): 431–441.
Pro přístup k článku se, prosím, registrujte.
Výhody pro předplatitele
Výhody pro přihlášené
Literatura
27. Moayyedi P, Eikelboom JW, Bosch J et al. Pantoprazole to prevent gastroduodenal events in patients receiving rivaroxaban and/or aspirin in a randomized, double-blind, placebo-control led trial. Gastroenterology 2019; 157 (2): 403–412. doi: 10.1053/j.gastro.2019.04.041.
28. Melloni C, Washam JB, Jones WS et al. Conflicting results between randomized trials and observational studies on the impact of proton pump inhibitors on cardiovascular events when coadministered with dual antiplatelet therapy: a systematic review. Circ Cardiovasc Qual Outcomes 2015; 8 (1): 47–55. doi: 10.1161/ CIRCOUTCOMES.114.001177.
29. Khan SU, Lone AN, Asad ZU et al. Meta-analysis of efficacy and safety of proton pump inhibitors with dual antiplatelet therapy for coronary artery disease. Cardiovasc Revasc Med 2019; 20 (12): 1125–1133. doi: 10.1016/j.carrev.2019.02.002.
30. Scally B, Emberson JR, Spata E et al. Effects of gastroprotectant drugs for the prevention and treatment of peptic ulcer disease and its complications: a meta-analysis of randomised trials. Lancet Gastroenterol Hepatol 2018; 3 (4): 231–241. doi: 10.1016/S2468-1253 (18) 30 037-2.
31. Miyazaki H, Igarashi A, Takeuchi T et al. Vonoprazan versus proton-pump inhibitors for healing gastroesophageal reflux disease: a systematic review. J Gastroenterol Hepatol 2019; 34 (8): 1316–1328. doi: 10.1111/jgh. 14664.
32. Gotoh Y, Ishibashi E, Honda S et al. Efficacy of vonoprazan for initial and maintenance therapy in reflux esophagitis, nonerosive esophagitis, and proton pump inhibitor-resistant gastroesophageal reflux disease. Medicine (Baltimore) 2020; 99 (11): e19520. doi: 10.1097/MD.000000 0000019520.
33. Lyu QJ, Pu QH, Zhong XF et al. Efficacy and safety of vonoprazan-based versus proton pump inhibitor-based triple therapy for helicobacter pylori eradication: A meta-analysis of randomized clinical trials. Biomed Res Int 2019; 9781212. doi: 10.1155/2019/9781 212.
34. Tsujita K, Deguchi H, Uda A et al. Upper gastrointestinal bleeding in Japanese patients with ischemic heart disease receiving vonoprazan or a proton pump inhibitor with multiple antithrombotic agents: A nationwide database study. J Cardiol 2020; pii: S0914–5087 (20) 30068-X. dtzi: 10.1016/j.jjcc.2020.02.012.
35. Ray WA, Chung CP, Murray KT et al. Association of oral anticoagulants and proton pump inhibitor cotherapy with hospitalization for upper gastrointestinal tract bleeding. JAMA 2018; 320 (21): 2221–2230. doi: 10.1001/jama.2018.17242.
36. Státní ústav pro kontrolu léčiv. 2020 [online]. Dostupné z: http: //www.sukl.cz/modules/medication/detail.php?code=0192580&tab= prices.
37. Makunts T, Cohen IV, Awdishu L et al. Analysis of postmarketing safety data for proton-pump inhibitors reveals increased propensity for renal injury, electrolyte abnormalities and nephrolithiasis. Sci Rep 2019; 9 (1): 2282. 10.1038/s41598-019-39335-7.